Введение
В современных условиях социального развития продвигается всемерное укрепление национальной системы здравоохранения России, проведение ее позитивной трансформации для обеспечения опережающего развития производительных сил и формирования благоприятной демографической и социальной сферы. Система здравоохранения является ключевым элементом конкурентоспособности страны, обеспечивающим качественное состояние общества, жизни и здоровья граждан, сохранения ими трудовых функций, тем самым во-многом обеспечивает национальное благосостояние в конкурентной системе международных отношений.
Мировой опыт показывает, что организация здравоохранения в основном соответствует трем моделям: платная (рыночная) медицина; государственная; а также основанная на социальном страховании и использовании многоканальной системы источников финансирования. В РФ в процессе рыночных реформ была выбрана именно последняя модель, позволяющая значительно уменьшить бремя расходов бюджетных средств на необходимую медицинскую помощь. Важнейшим аргументом в пользу ее принятия также заявлялась возможность привлечения дополнительных финансовых ресурсов, что должно было в теории повысить для населения доступность и качество медицинской помощи.
Однако практика сложилась иная, и в настоящее время в гражданском и профессиональном сообществе сформировалась сильная неудовлетворенность существующим экономическим состоянием системы здравоохранения, есть обоснованные опасения, что качество и доступность бесплатной медицинской помощи будет снижаться. Определенно существует необходимость ее дальнейшей доработки и совершенствования, выведения до уровня, необходимого для решения целевых задач власти по сбережению жизни и здоровья граждан, в условиях жесткой конкуренции суверенных моделей развития стран на международной арене.
Материалы и методы исследования
При разработке поставленных в исследовании проблем применялись методы статистического и стратегического, структурного анализа, выявления причинно-следственных связей, исследование содержания моделей функционирования системы здравоохранения РФ за длительный период, начиная с 1990 года по настоящее время. Исследование проблем существующей модели здравоохранения РФ, основанной на ОМС, целесообразно начать с изучения состояния системы здравоохранения, динамики его основных показателей, а также показателей формирования фондов ОМС как основных составляющих действующей модели финансирования. Общая динамика заболеваемости населения за исследуемые 32 года имеет стабильную тенденцию к росту, и проявлялась как до введения существующей модели ОМС, предпринятой в начале рыночных преобразований, так и после – в итоге наблюдается рост на 36,5% (рассчитано на данных государственной статистики [1-3]) (рис. 1).
Можно отметить, что причины роста заболеваемости многогранны и многоаспектны, но приведенные данные убедительно говорят о необходимости совершенствовать действующую модель здравоохранения в РФ с тем, чтобы воспрепятствовать нарастанию данной тенденции с явным ухудшением контролируемых показателей здоровья граждан.
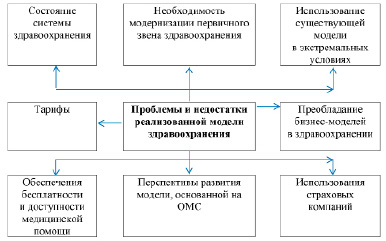
Рис. 1. Рост заболеваемости населения (все виды) РФ за период 1990-2022 гг. [1-3]
Ослаблен лечебный потенциал системы здравоохранения РФ – отмечается резкое сокращение за исследуемый период числа больничных организаций (более чем в 2 раза), числа больничных коек (на 10 000 чел.) [1-3].
Результаты исследования и их обсуждение
В мировой практике принципиально организация здравоохранения возможна по трем моделям, предполагающих различную юридическую основу, степень участия государства, формы его руководства, принципы построения и соотношения потенциалов медицинских организаций:
1) Платная медицина, функционирующая на рыночных принципах;
2) Государственная медицина, основанная на бюджетной системе финансирования;
3) Организация здравоохранения на основе социального страхования и использования многоканальной системы источников финансирования.
В рамках первой модели основная роль отводится формированию и поддержанию пропорций на рынке медицинских услуг. Государственные структуры также являются «игроком» на этом рынке, но отводят себе второстепенную роль, обеспечивая в основном необходимые потребности социально незащищенных граждан. Во второй модели, наоборот, приоритетную роль играет государство, в ряде случаев и подавляющую, используя в качестве источника финансирования здравоохранения государственный бюджет. В рамках третьей модели пытаются сочетать рыночный и государственный механизмы развития отрасли. Государственные структуры обеспечивают определенный уровень общественно необходимых потребностей в медицинской помощи. В случаях, при необходимости в получении специализированной услуги выше данного уровня она оказывается на основе платных услуг и рыночных принципов. При этом используется многоканальная система источников финансирования, включающая в себя как определенный объем бюджетных средств, так и средства населения и субъектов экономической деятельности.
В РФ в процессе рыночных реформ была выбрана именно последняя модель, позволяющая в идеале значительно уменьшить расходы бюджета на здравоохранение. Важнейшим аргументом в пользу ее принятия являлась также возможность привлечения дополнительных финансовых ресурсов в здравоохранение, что должно было повысить доступность и качество медицинской помощи. В действующей в настоящее время в РФ модели финансирования оно основано в преобладающей части на ОМС, а также, в гораздо меньшей части, на трансфертах из бюджета и ряде других источников, включая реализацию возмездных услуг населению. При этом отчисления по ОМС за неработающих граждан также осуществляются за счет бюджетных средств. Основные показатели Федерального фонда обязательного медицинского страхования за последний период представлены в табл. 1.
Характеризуя представленные данные, можно отметить, что доля страховых взносов в доходах фонда ОМС за 2020-2021 гг. составляла достаточно постоянную величину, несколько снизилась за 2022-2023 гг., но в целом приближается к 86-89%. Некоторое снижение в 2022-2023 г.г. связано с корректировкой налоговой нагрузки предприятий и организаций, особо сильно пострадавших при пандемии COVID-19. Преобладающую долю в страховых взносах занимают взносы работающего населения (58%). Характеризуя динамику показателей, можно также отметить, что, на первый взгляд, она представляется достаточно позитивной – номинально доходы и расходы стабильно растут, а уровень доходов в 2023 г. составляет 137,5% к уровню 2020 г. Однако, данная динамика значительно меняется, если пересчитать показатели в сопоставимых ценах (табл. 2).
Таблица 1
Основные показатели деятельности Федерального фонда обязательного медицинского страхования
|
Показатели |
2020 |
2021 |
2022 |
2023 |
|
Доходы |
2392,7 |
2631,4 |
2919,4 |
3290,7 |
|
Расходы |
2360,5 |
2569,5 |
2801,1 |
3185,9 |
|
Страховые взносы по ОМС |
2132,7 |
2316,1 |
2413,2 |
2821,1 |
|
В т.ч. работающего населения |
1388,9 |
1532,8 |
1599,4 |
1923,2 |
|
Доля страховых взносов по ОМС в доходах |
0,89 |
0,88 |
0,82 |
0,86 |
|
Доля страховых взносов работающего населения |
0,58 |
0,58 |
0,55 |
0,58 |
Источник: построено по материалам [4].
Таблица 2
Динамика показателей деятельности Федерального фонда медицинского страхования за 2020-2023 гг., в сопоставимых ценах 2020 г.
|
Показатели |
2020 |
2021 |
2022 |
2023 |
|
Доходы |
2392,7 |
2427,4 |
2406,5 |
2525,9 |
|
Темп роста цепной |
100 |
101,5 |
99,1 |
104,9 |
|
Базисный |
100 |
101.5 |
100,6 |
105,6 |
|
Расходы |
2360,5 |
2370,4 |
2309,2 |
2445.5 |
|
Темп роста цепной |
100 |
100,4 |
97,4 |
105,9 |
|
Базисный |
100 |
100,7 |
98,8 |
103,6 |
|
Индекс потребительских цен |
104,8 |
108,4 |
111,9 |
107,4 |
Источник: построено по материалам [4].
Таблица 3
Проектные и фактические (2023 г.) финансовые показатели Федерального фонда ОМС
|
Показатели |
2023 |
2024 |
2025 |
|
Доходы согласно проекту |
3135,4 |
3366 |
3591.9 |
|
Доходы фактические |
3290,7 |
- |
- |
|
Расходы согласно проекту |
3219,3 |
3433,7 |
3611,9 |
|
Расходы фактические |
3185,9 |
- |
- |
|
Индекс потребительских цен по проекту |
1,06 |
1,04 |
1,04 |
Источник: построено по материалам [4].
При пересчете в сопоставимые цены темп роста доходов и расходов ФФОМС значительно снижается. За четыре года доходы фонда выросли всего на 5,6%, расходы на 3,6%. То есть темп роста расходов на оплату лечения пациентов всего 3,6%, причем по отношению к низкой базе 2022 г. Для сравнения, заболеваемость населения только за период 2020-2022 гг. выросла на 17,98%. Конечно, дополнительные расходы фонда возмещаются за счет бюджетных трансферов, но данная динамика показывает изъяны действующей модели здравоохранения, основанной на ОМС, недостаточность средств, концентрируемых на ее основе. Данная динамика позволяет сделать и еще один вывод – за четыре года доходы и расходы фонда изменились незначительно.
Учитывая современную сложную макроэкономическую ситуацию, глобальные конфликты, политическое и военное сдерживание недружественных стран на мировой арене и санкционные меры в отношении нашей страны, можно ожидать и дальнейшую ограниченность бюджетных средств на фоне невысоких темпы роста зарплат населения. Все это существенно ограничивает рост доходов фонда ОМС и вряд ли можно ожидать их значительного увеличения. Современные макроэкономические условия высокой неопределенности существенно снижают и предсказуемость динамики показателей фонда ОМС. Можно сравнить проектные и фактические показатели Федерального фонда ОМС на 2023-2025 гг. (табл. 3).
Можно отметить, что видимая на первый взгляд достаточно позитивная динамика финансов согласно проекту полностью меняется, если учитывать реально сложившиеся макроэкономические параметры. Так, например, расходы в текущих ценах в 2023 г. ниже проектных, индекс потребительских цен (107,4%) выше проектного, доходы и расходы фонда 2024 г., если пересчитать по имеющемуся фактическому индексу потребительских цен за январь-сентябрь 2024 г. (к январю-сентябрю 2023 г. – 108,3% [4]), будут ниже как проектного, так и фактического уровня 2023 г.
Все это показывает, что ожидать существенного роста финансирования здравоохранения в рамках действующей модели ОМС нельзя. Учитывая же общую динамику показателей финансового обеспечения здравоохранения РФ, необходима модернизация данной модели, выявление существующих проблем и их причин. На этой основе, становится возможным построить стратегию развития отрасли, приближая ее показатели до принятых в мировой практике значений по степени удовлетворенности медицинской услугой, по качеству медицинской помощи (КМП) и т.д. В настоящее время достижения отечественной медицины сложились достаточно скромные, ведь ее ключевые показатели (качество медпомощи, удовлетворенность медуслугой) – расположились в середине мировых рейтингов, несвойственных развитой стране [5].
В системе ОМС участвуют не только государственные (бюджетные), но и частные организации. Однако их участие носит достаточно ограниченный характер. Это связано с тем, что норматив финансирования в Программе государственных гарантий не покрывает все их расходы на лечение пациентов, момент оказания медицинской услуги и момент ее оплаты не совпадают во времени. Представители частной медицины опасаются большого объема контрольных процедур и проверок со стороны страховых и надзорных организаций, бюрократизации документооборота.
Одной из важных проблем успешного функционирования медицинских организаций в рамках модели ОМС является и то, что она порождает и постоянно воспроизводит целый ряд конфликтов в среде своих участников. Это конфликты постоянно возникают между страховой компанией и медицинской организацией, ее администрацией и медперсоналом, врачами и пациентами. Последнее особо важно, поскольку в рамках данной модели, зачастую, пациент воспринимает врача как продавца определенной услуги, а себя как покупателя с соответствующим набором требований и обязанностей. И здесь совершенно упускается из виду специфика именно медицинских услуг как особого социально значимого вида деятельности.
Во многом интегрируя все вышесказанное, можно выделить и проблемы модели здравоохранения, основанной на ОМС, для государства (общества) в целом (рис. 2). И начальной, важнейшей из них является общее состояние здравоохранения как результат функционирования модели, основанной на ОМС.
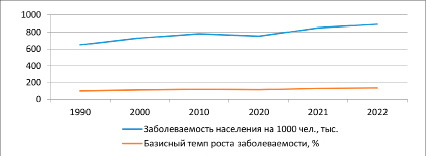
Рис. 2. Проблемы модели здравоохранения, основанной на ОМС, для государства (общества)
Как показал проведенный анализ, многие важнейшие показатели имеют тенденцию к ухудшению значений (недостаточный объем финансирования, снижение числа больничных коек, рост заболеваемости и др.). При формировании существующей модели здравоохранения в основу закладывался ряд важных принципов, включая: право выбора пациентом медицинской организации и врача; возможность реализации программы ОМС не только государственными, но и частными организациями; разделение функций между субъектами ОМС и т.д. [6]. Все это должно было повысить и здоровую конкурентность в сфере здравоохранения и, в конечном итоге, доступность и качество медицинской помощи. Однако, по факту, ни одно из этих положений достигнуто не было. Сложившийся рынок медицинских услуг в настоящее время крайне несовершенен. Население прикреплено к территориальным поликлиникам, которые финансируются и управляются директивными методами со стороны вышестоящих организаций. Стационарная помощь также основана на централизованном финансировании. Конкуренция между бюджетными организациями, тем более построенными по территориальному принципу, отсутствует.
Поэтому существующую модель специалисты определяют как бюджетную, распределительную, с привлечением частных структур [7]. Ее характерным признаком в условиях Российской Федерации является ограниченность финансирования. Она связана с недостаточным объемом средств по программам ОМС и бюджетных источников. Следствием являются заниженные тарифы по Программе государственных гарантий, что не позволяет развиваться как бюджетным организациям в части повышения качества и масштаба оказываемых услуг, так и интенсифицировать участие в Программе частных медорганизаций.
Особенно резко негативные тенденции проявляются в первичном звене здравоохранения. Данная проблема является общепризнанной. Неоднократно принимались решения по модернизации первичной медико-санитарной помощи населению, в том числе в части ее доступности в удаленных и сельскохозяйственных районах. Однако она до сих пор не решена. Необходимо отметить и недостаточную дееспособность существующей модели, основанной на ОМС, в кризисных и экстремальных условиях. Так, например, в период борьбы с пандемией короновируса государство значительно ограничило деятельность страховых компаний [8]. В постпандемийный период оно снизило отчисления в фонд медицинского страхования, заменив их напрямую бюджетными средствами. Эти меры серьезно корректируют сложившийся механизм ОМС.
Отдельного рассмотрения заслуживает проблема использования потенциала страховых организаций в системе ОМС. Их задачами являются: заключение договоров страхования, выдача населению страховых полисов, оплата медицинской помощи медицинским организациям, контроль за качеством, объемами, сроками предоставления медицинских услуг в данных организациях.
Финансирование страховых медицинских организаций осуществляется территориальными фондами ОМС. Направляемые средства идут на оплату медицинских услуг, формирование резервов и оплату труда работников, занятых в системе ОМС.
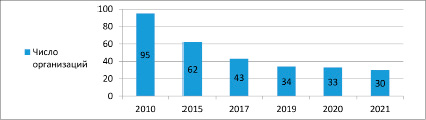
Рис. 3. Количество страховых медицинских организаций РФ Источник: построено по материалам [4]
По сути, частные страховые компании являются посредниками между территориальными фондами ОМС и медицинскими организациями. Они имеют право применять штрафные санкции к медицинским организациям. В условиях, когда тарифы на медицинские услуги ниже их реальной стоимости с учетом необходимого качества, возможности для санкций за нарушения условий предоставления медицинской помощи достаточно широки. В то же время сами страховые компании какие-либо финансовые риски в условиях низких тарифов на медицинские услуги не несут. Следует также отметить, что и их количество за время существования системы ОМС постоянно снижается (рис. 3).
И если в 2010 г. по всей России насчитывалось 95 страховых медицинских организаций, то к 2021 г. их число уже снизилось до 30. С одной стороны, это говорит о снижении (если не об отсутствии) конкуренции между ними, с другой – об «административном», нерыночном «встраивании» их в распределительный механизм ОМС, превращение из рыночного субъекта в один из дополнительных инструментов распределения бюджетных средств ОМС. Соответственно, возникает вопрос о необходимости этого инструмента для работы в условиях конкурентной среды хозяйствования.
По приведенным аргументам можно резюмировать, что существующая модель здравоохранения на основе ОМС накопила в своем применении целый ряд достаточно существенных проблем, которые проявляются на уровне всех ее субъектов и участников, и на перспективу не сможет обеспечить значимого увеличения финансирования здравоохранения. Необходима ее комплексная модернизация, для чего следует сформировать ее перспективные направления на основе продуманных стратегий. Угнетающими модернизацию причины связаны с целым обстоятельств: ограниченность бюджетных средств, периодически повторяющиеся экстремальные условия развития социума и экономики РФ, рост доли неработающих граждан и низкий уровень располагаемых ими зарплат.
Проблемы, связанные с действенностью существующей модели здравоохранения в РФ, основанной на ОМС, постоянно поднимаются специалистами. Как правило, отмечается, что в гражданском и профессиональном сообществе существует сильная неудовлетворенность существующей системой [9], обоснованно делается вывод о том, что доступность бесплатной медицинской помощи будет снижаться [10], выделяется необходимость ее дальнейшей доработки [11]. Однако, консенсуса в целевых характеристиках модели и, соответственно, направлениях ее совершенствования не наблюдается. Говоря об ОМС, многие, помимо его роли как элемента социальной защиты, акцентируют внимание на том, что это финансовый механизм обеспечения дополнительных средств на здравоохранение. Возникает вопрос, во-первых, можно ли сейчас средства, поступающие по ОМС, считать дополнительными, поскольку, по сути, они замещают бюджетные средства, не увеличивая их общий объем. Во-вторых, существующий механизм ОМС по своему содержанию, пусть и на основе внебюджетного фонда, весьма близок к налоговому режиму, который используется в рамках бюджетного финансирования. В то же время при увеличении бюджетных средств потенциально ОМС может обеспечить дополнительный приток финансирования для надлежащего выполнения задач профильной деятельности лечебных учреждений.
Е.А. Ревазова утверждает, что целью внедрения страховой медицины являлось развитие конкуренции среди медицинских организаций, она выделяет понятие «товарный рынок медицинских услуг» и тесно взаимоувязывает конкуренцию, наличие частных альтернативных медицинских организаций на рынке и качество медицинской помощи населению [12]. С последним, конечно, следует согласиться. Однако это достаточно спорное положение – можно ли рассматривать здравоохранение с чисто рыночных позиций, ведь это не исключительно коммерческая сфера услуг, а стратегически важная, общественно значимая, и чтобы коммерческие интересы не доминировали над медицинской этикой [13], следует согласиться с Улумбековой Г.Э. с соавтором.
Заключение
Существующая модель здравоохранения на основе ОМС накопила в своем применении целый ряд достаточно существенных проблем, которые проявляются на уровне всех ее субъектов и участников. Анализ показал – в существующем виде эта модель и на перспективу не сможет обеспечить значимого увеличения финансирования здравоохранения, в лучшем случае поддержание его текущего состояния, а не развития, несмотря на внедрение конкурентных начал и ограниченное допущение частно-предпринимательского интереса для участников профильной деятельности. Необходима комплексная модернизация, и нужно сформировать ее перспективные направления в соответствии с общенациональными стратегиями социально-экономического развития. Созидательный потенциал отрасли должен быть достаточен, чтобы как минимум, отвечать периодически повторяющимся экстремальным вызовам развития социума и экономики РФ, как максимум – обеспечивать поступательное развитие человеческого капитала страны, роста его ВВП, укрепления международной конкурентоспособности системы здравоохранения.
Библиографическая ссылка
Палевская С.А., Яковлев Г.И. ИССЛЕДОВАНИЕ ОРГАНИЗАЦИОННО-ЭКОНОМИЧЕСКИХ ПРОБЛЕМ РАЗВИТИЯ СТРАХОВОЙ МОДЕЛИ ЗДРАВООХРАНЕНИЯ // Вестник Алтайской академии экономики и права. 2025. № 4-1. С. 124-131;URL: https://vaael.ru/ru/article/view?id=4084 (дата обращения: 29.01.2026).
DOI: https://doi.org/10.17513/vaael.4084

